A doença inflamatória intestinal (DII) é um termo amplo usado para descrever distúrbios que envolvem inflamação crônica do trato digestivo. Os tipos de DII incluem:
- Colite ulcerativa. Essa condição envolve inflamação e feridas (úlceras) ao longo do revestimento superficial do intestino grosso (cólon) e do reto.
- Doença de Crohn. Esse tipo de DII é caracterizado pela inflamação do revestimento do trato digestivo, que muitas vezes pode envolver as camadas mais profundas do trato digestivo.
Tanto a colite ulcerativa quanto a doença de Crohn geralmente são caracterizadas por diarreia, sangramento retal, dor abdominal, fadiga e perda de peso.
DII pode ser debilitante e, às vezes, leva a complicações que ameaçam a vida.
Sintomas da doença inflamatória intestinal
Os sintomas da doença inflamatória intestinal variam, dependendo da gravidade da inflamação e da localização em que ocorre. Os sintomas podem variar de leves a graves. É provável que você tenha períodos de doença ativa seguidos de períodos de remissão.
Sintomas que são comuns tanto na doença de Crohn quanto na colite ulcerativa incluem:
- Diarreia
- Fadiga
- Dor abdominal e cólicas
- Sangue nas fezes
- Apetite reduzido
- Perda de peso involuntária
Causas
A causa exata da doença inflamatória intestinal permanece desconhecida. Anteriormente, dieta e estresse eram suspeitos, mas agora os médicos sabem que esses fatores podem agravar, mas não são a causa da DII.
Uma possível causa é a disfunção do sistema imunológico. Quando seu sistema imunológico tenta combater um vírus ou bactéria invasor, uma resposta imunológica anormal faz com que o sistema imunológico ataque também as células do trato digestivo. A hereditariedade também parece desempenhar um papel, já que a DII é mais comum em pessoas que têm familiares com a doença. No entanto, a maioria das pessoas com DII não tem esse histórico familiar.
Fatores de risco
- Idade. A maioria das pessoas que desenvolvem DII é diagnosticada antes dos 30 anos.
- Histórico familiar. Você tem um risco maior se tiver um parente próximo — como um pai, irmão ou filho — com a doença.
- Tabagismo. O tabagismo é o fator de risco controlável mais importante para o desenvolvimento da doença de Crohn.
O uso de tabaco pode ajudar a prevenir a colite ulcerativa. No entanto, seu mal à saúde geral supera qualquer benefício, e parar de fumar pode melhorar a saúde geral do seu trato digestivo, além de proporcionar muitos outros benefícios à saúde.
- Medicamentos anti-inflamatórios não esteroides. Esses medicamentos incluem ibuprofeno (Advil, Motrin IB), naproxeno sódico (Aleve), diclofenaco sódico e outros. Esses medicamentos podem aumentar o risco de desenvolver DII ou agravar a doença em pessoas que já têm DII.
Complicações da doença inflamatória intestinal
A colite ulcerativa e a doença de Crohn têm algumas complicações em comum e outras que são específicas de cada doença. As complicações encontradas em ambas as doenças podem incluir:
- Câncer de cólon. Ter colite ulcerativa ou doença de Crohn que afeta a maior parte do seu cólon pode aumentar o risco de câncer de cólon. A triagem para câncer começa geralmente cerca de oito a 10 anos após o diagnóstico. Pergunte ao seu médico quando e com que frequência você precisa fazer esse teste.
- Inflamação da pele, olhos e articulações. Certos distúrbios, incluindo artrite, lesões cutâneas e inflamação ocular (uveíte), podem ocorrer durante crises de DII.
- Efeitos colaterais de medicamentos. Certos medicamentos para DII estão associados a um pequeno risco de desenvolvimento de certos cânceres. Corticosteroides podem estar associados a um risco de osteoporose, pressão alta e outras condições.
- Colangite esclerose primária. Nessa condição, a inflamação causa cicatrização dentro dos ductos biliares, tornando-os estreitos e causando gradualmente danos ao fígado.
- Coágulos sanguíneos. A DII aumenta o risco de formação de coágulos nas veias e artérias.
As complicações da doença de Crohn podem incluir:
- Obstrução intestinal. A doença de Crohn afeta toda a espessura da parede intestinal. Com o tempo, partes do intestino podem se espessar e estreitar, o que pode bloquear o fluxo de conteúdo digestivo. Você pode precisar de cirurgia para remover a parte doente do seu intestino.
- Desnutrição. Diarreia, dor abdominal e cólicas podem dificultar a sua alimentação ou para o seu intestino absorver nutrientes suficientes para mantê-lo nutrido. Também é comum desenvolver anemia devido à baixa de ferro ou vitamina B-12 causada pela doença.
- Fístulas. Às vezes, a inflamação pode se estender completamente pela parede intestinal, criando uma fístula — uma conexão anormal entre diferentes partes do corpo. Fístulas perto ou ao redor da área anal são o tipo mais comum. Em alguns casos, uma fístula pode se infectar e formar um abscesso.
- Fissura anal. Essa é uma pequena ruptura no tecido que reveste o ânus ou na pele ao redor do ânus, onde infecções podem ocorrer. Muitas vezes está associada a movimentos intestinais dolorosos e pode levar a uma fístula perianal.
As complicações da colite ulcerativa podem incluir:
- Megacólon tóxico. A colite ulcerativa pode fazer com que o cólon se alargue e inche rapidamente, uma condição séria conhecida como megacólon tóxico.
- Um buraco no cólon (cólon perfurado). Um cólon perfurado é comumente causado por megacólon tóxico, mas também pode ocorrer por si só.
- Desidratação severa. Diarreia excessiva pode resultar em desidratação.
Diagnóstico da doença inflamatória intestinal
Seu médico provavelmente diagnosticará a doença inflamatória intestinal apenas após descartar outras possíveis causas para seus sintomas. Para ajudar a confirmar um diagnóstico de DII, você precisará de uma combinação de testes e procedimentos:
Testes laboratoriais
- Testes para anemia ou infecção. Seu médico pode sugerir exames de sangue para verificar a anemia — uma condição em que não há células vermelhas suficientes para transportar oxigênio adequado aos seus tecidos — ou para verificar sinais de infecção por bactérias ou vírus.
- Estudos de fezes. Você pode precisar fornecer uma amostra de fezes para que seu médico possa testar a presença de sangue oculto ou organismos, como parasitas, em suas fezes.
Procedimentos endoscópicos
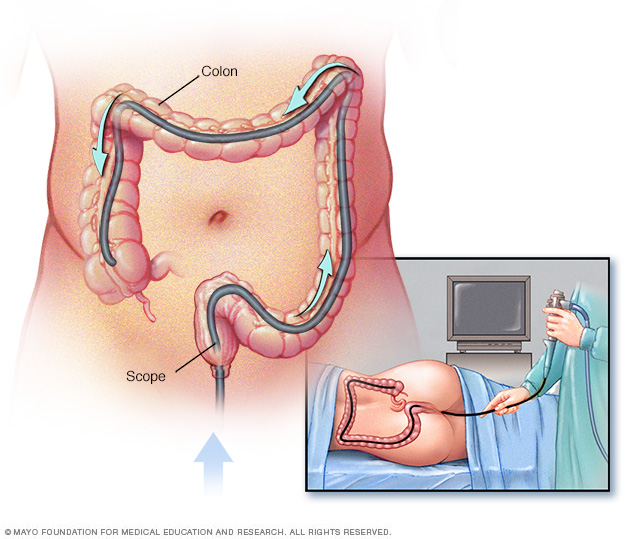
- Colonoscopia. Este exame permite que seu médico visualize todo o seu cólon usando um tubo fino e flexível iluminado, com uma câmera na extremidade. Durante o procedimento, seu médico também pode coletar pequenas amostras de tecido (biópsia) para análise laboratorial. Uma biópsia é a maneira de fazer o diagnóstico de DII em comparação a outras formas de inflamação.
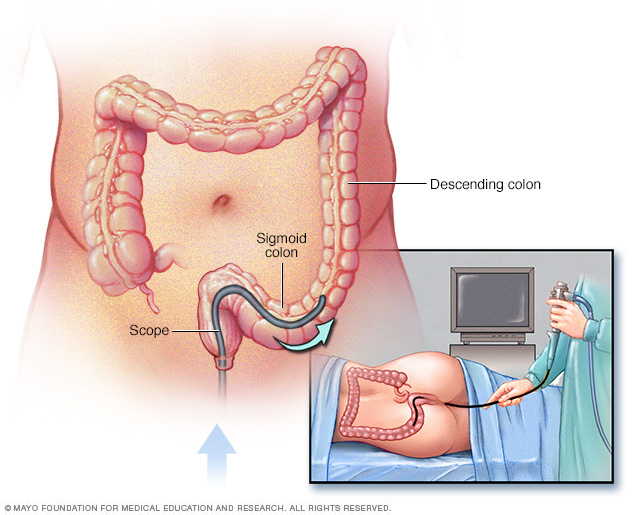
- Sigmoidoscopia flexível. Seu médico usa um tubo fino e flexível iluminado para examinar o reto e o sigmoide, a última parte do seu cólon. Se o seu cólon estiver severamente inflamado, seu médico pode realizar este teste em vez de uma colonoscopia completa.
- Endoscopia superior. Neste procedimento, seu médico utiliza um tubo fino e flexível iluminado para examinar o esôfago, estômago e a primeira parte do intestino delgado (duodeno). Embora seja raro que essas áreas estejam envolvidas na doença de Crohn, este teste pode ser recomendado se você está tendo náusea e vômito, dificuldade para comer ou dor abdominal superior.
- Endoscopia por cápsula. Este teste é às vezes usado para ajudar a diagnosticar a doença de Crohn envolvendo seu intestino delgado. Você engole uma cápsula que contém uma câmera. As imagens são transmitidas para um gravador que você usa em seu cinto, após o que a cápsula sai do seu corpo indolor nas suas fezes. Você pode ainda precisar de uma endoscopia com biópsia para confirmar o diagnóstico de doença de Crohn. A endoscopia por cápsula não deve ser realizada se houver obstrução intestinal.
- Enteroscopia assistida por balão. Para este teste, um escopo é usado juntamente com um dispositivo chamado tubo externo. Este dispositivo permite que o médico visualize mais para o interior do intestino delgado onde os endoscópios padrões não alcançam. Esta técnica é útil quando uma endoscopia por cápsula mostra anormalidades, mas o diagnóstico ainda está em questão.
Procedimentos de imagem
- Radiografia. Se você tiver sintomas graves, seu médico pode usar uma radiografia padrão da sua área abdominal para descartar complicações sérias, como um cólon perfurado.
- Tomografia computadorizada (TC). Você pode fazer uma tomografia computadorizada — uma técnica de raios-X especial que fornece mais detalhes do que uma radiografia padrão. Este teste analisa todo o intestino, bem como os tecidos fora do intestino. A enterografia por tomografia computadorizada é um exame especial que fornece melhores imagens do intestino delgado. Este teste substituiu os raios-X com bário em muitos centros médicos.
- Ressonância magnética (RM). Um scanner de ressonância magnética utiliza um campo magnético e ondas de rádio para criar imagens detalhadas de órgãos e tecidos. Uma ressonância magnética é particularmente útil para avaliar uma fístula na área anal (RM pélvica) ou no intestino delgado (RM enterografia). Ao contrário da tomografia computadorizada, não há exposição à radiação com a ressonância magnética.